- HOME
- ふくこど新聞
点鼻型インフルエンザワクチン(フルミスト点鼻液) 2024.09.10
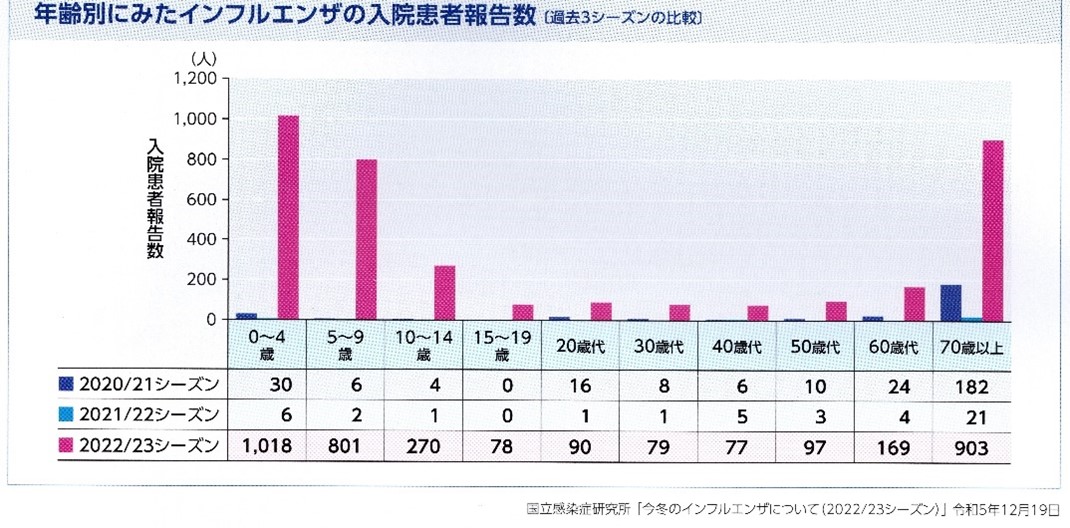
インフルエンザによる死亡は、日本では大半が高齢者ですが、インフルエンザ脳症をはじめ乳幼児の重篤な合併症も多く、インフルエンザでの入院患者の
大部分を高齢者と15歳未満の小児が占めています。
同症による受診者数は、2022/23シーズンでは19歳以下が7割に上り、入院患者は、0~4歳が最も多く、5~9歳、10~14歳でも多くなっています。
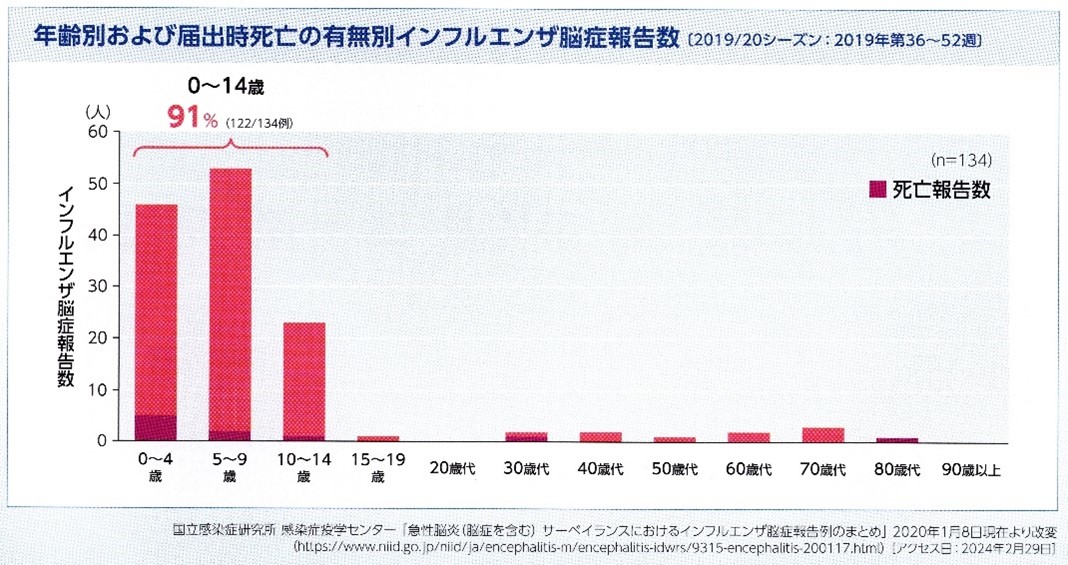
2019/20シーズンでの統計によると、インフルエンザ脳症の報告数は、0~14歳が9割を占めており、死亡例も認めています。
インフルエンザワクチンの接種は、発症を予防し、重度の合併症を防ぐ主要な手段と考えられています。

このような状況において、針穿刺の必要がなく、被接種者の心理的・身体的負担の軽減が期待できる鼻腔内に噴霧するタイプの日本初となる弱毒生インフ
ルエンザワクチン(フルミスト点鼻液)の製造販売が2023年に承認され、2024年9月末に発売されることとなりました。
弱毒生インフルエンザワクチンは、海外においては2003年に米国での世界最初の承認取得以来、現在は米国、カナダ、欧州、オーストラリア等、世界36の
国または地域で承認されています。
接種法、接種対象は国により違いがありますが、日本では次に示す形で接種することになります。
1. 用法及び容量
2歳以上19歳未満の者に、0.2mlを1回(各鼻腔内に0.1mlを1噴霧)、鼻腔内に噴霧します。
2. 接種不適当者
明らかな発熱者や、本ワクチン成分によってアナフィラキシーを呈したことがあることが明らかな者(※後述)、妊娠していることが明らかな者など、他の生ワクチンと同様の条件があります。
3. 重要な注意点(抜粋)
・生殖能を有する者:妊娠可能な女性においては、あらかじめ約1か月間避妊した後接種すること、およびワクチン接種後約2か月間は妊娠しないよう注意しましょう。
・授乳婦:治療上の有益性及び母乳栄養の有益性を考慮し、授乳の継続又は中止を検討します。乳汁移行性についてのデータがなく、ヒトで哺乳中の児における影響が不明です。また、本ワクチンは生ワクチンであり、飛沫又は接触によりワクチンウイルスの水平伝播の可能性があるため、接種後1~2週間は乳児との接触を可能な限り控えるようにしましょう。
・重度の免疫不全者との接触:本ワクチンは生ワクチンであり、飛沫又は接触によりワクチンウイルスの水平伝播の可能性があるため、接種後1~2週間は密接な関係を可能な限り避けるようにしましょう。
※このワクチンは、発育鶏卵を用いて製剤しているため、製造工程で卵由来の成分(卵白アルブミン、タンパク質など)が混入する可能性があります。
また、ゲンタマイシンという抗生剤成分を用いています。安定剤として精製ゼラチンを含んでおり、これらに対して明らかなアナフィラキシーの既往がある場合は接種できません。また、明らかなアナフィラキシーの既往がない場合でも、過敏症がある場合は接種要注意者です。
国内の臨床試験では、ショック、アナフィラキシーの副反応は認められていませんが、海外臨床試験の解析結果では、過敏症の発現率がプラセボ群(0.05%)より本剤接種群(0.09%)で高い傾向を示していました。
当院では、「鶏卵アレルギー」の既往(あるいは現症)のある児で、以前に従来の不活化インフルエンザワクチンを接種し、接種後の体調に変化がなかった方について、本ワクチンへの変更をご希望の場合でも、従来のワクチンでの接種としています。 また、「鶏卵アレルギーが指摘されていたためインフルエン
ザワクチンを接種したことがないが、本ワクチンで接種できないか?」というお問い合わせについても、同様に従来型のワクチンでの接種の方針としています。
4. 有効性
2歳以上19歳未満の日本人健康小児を対象とした国内第Ⅲ相試験(最終的に有効性と安全性を調査する試験)では、接種後のインフルエンザ発症割合について、プラセボ接種後の35.9%に対し、フルミスト点鼻液接種後では25.5%と、相対リスク減少率は28.8%(95%信頼区間:12.5-42.0)であり、プラセボ (偽薬)に対してフルミスト点鼻薬の優越性が検証されました。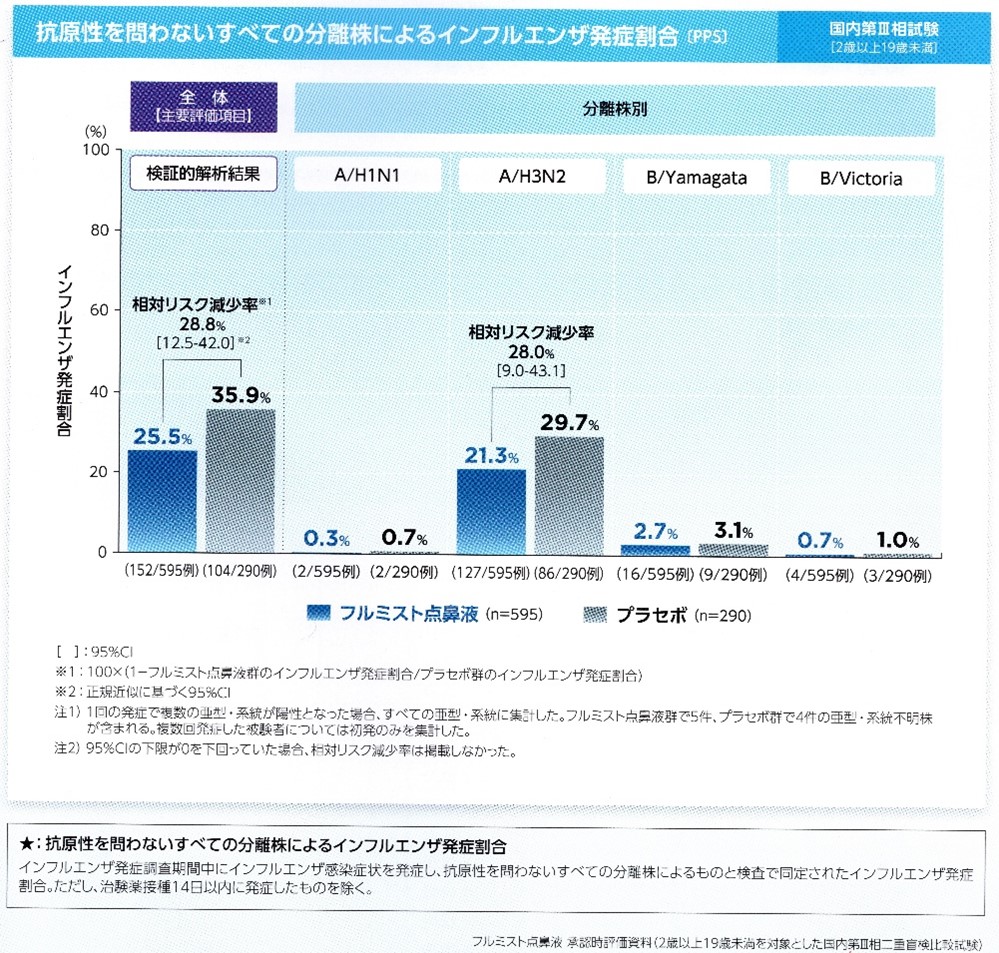 5. 副反応・有害事象
5. 副反応・有害事象
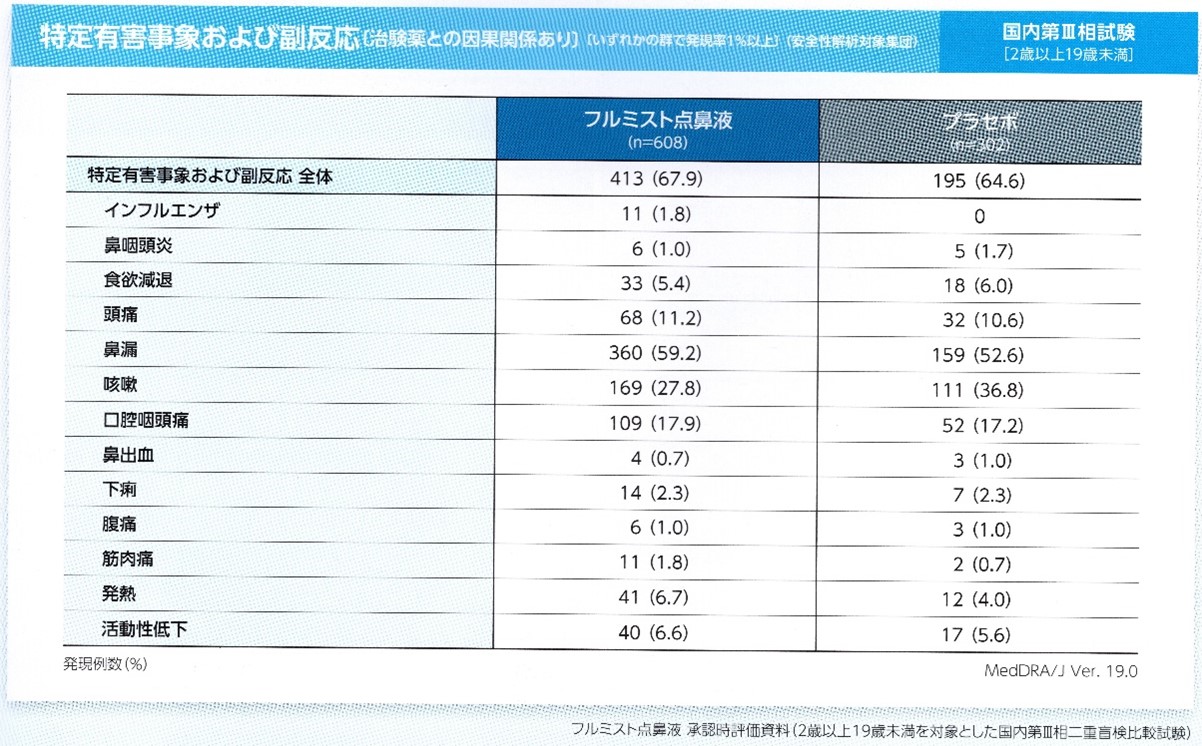
同じ第Ⅲ相試験で、接種後28日後までに発現した「フルミストとの因果関係あり」と判断された症状は、、鼻漏59.2%、咳嗽27.8%、咽頭痛17.9%、頭痛11.2%等となっています。ところが下表に示すように、プラセボ群でも同様の傾向があり、一概に「有害事象・副反応が多い!」とは言えないようです。
本剤は、「弱毒生ワクチン」=ウイルスを弱くしたもの―ですから、フルミスト群では、1.8%のインフルエンザ発症があります。プラセボでは「0」となっています。ワクチンウイルスによると考えられる例が、投与した595例中11例に発生し、このうち9例に接種後2~8日後に受診した際の迅速検査で陽性反応が認められました。
なお、海外で実施された経鼻弱毒生ワクチンの臨床試験で、接種25日後にもワクチンウイルスが検出されたことから、本剤接種4週間以内はワクチンウイルスが残存している可能性があるとされています。
6. 製造株
A型株:A/ノルウエー/31694/2022(H1N1);「もと新型=2009pdm型」系統
A/タイ/8/2022(H3N2);「香港型」系統
B型株:B/オーストリア/1359417/2021/(ビクトリア系統)
近年は、B型株としてB/ビクトリア系統とB/山形系統を含んだ「4価」ワクチンとして製造されていましたが、2020年3月以降、自然界における流行で解析された山形系統ウイルスは報告されておらず、検出は弱毒生ワクチン由来の株であることが判明しています。よって、WHOインフルエンザワクチン構成諮問委員会は、B/山形系統の抗原を含める正当性はすでに失われており、ワクチンから除外すべき、という見解を示しています。ただし、4価ワクチンから3価ワクチンへの移行は、各国・地域政府の権限において意思決定すべき事項である、としています。
フルミスト点鼻液は、「3価」のワクチンとなっています。
不活化インフルエンザワクチンについては、国立感染症研究所(感染研)は、流行株の解析成績、2023/24シーズンワクチン接種後のヒト血清抗体と流行株との反応性およびワクチン製造候補株の製造効率などを総合的に判断した結果、2024/25シーズンの製造候補株として以下の株を推奨し、これに従って製造が進んでいます。
A/カリフォルニア/122/2022(H3N2);「香港型」系統
B型株:B/オーストリア/1359417/2021/(ビクトリア系統)
B/プーケット/3073/2013(山形系統)
今シーズンの弱毒生ワクチンと不活化ワクチンについて、3価と4価の違い、また、用いる製造株の違いはありますが、用いたウイルス系統による効果の差は大きく異なるものではないと考えています。
効果持続期間は、弱毒生ワクチン(フルミスト)は1シーズン、不活化ワクチンは4~6か月と考えられており、やや弱毒生ワクチンの方が持続期間が長いとされています。
インフルエンザには幸い有効な治療薬が存在しますが、発症すると日々の生活に大きく影響するばかりではなく、先述したように、ときに重症化することがあります。
お子さまのインフルエンザ発症予防、重症化抑止のため、ワクチン接種をご検討ください。
劇症型溶連菌感染症 2024.06.02
「人喰いバクテリア」として有名になった劇症型溶連菌感染症。一体それはどのようなものなのでしょうか。必要以上に恐れることはありませんが、知っておくと日々の感染症対策意識にも有用です。
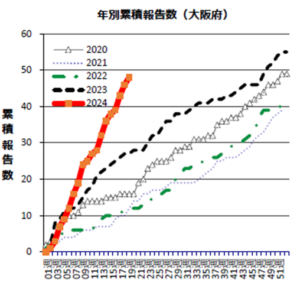
大阪府における劇症型溶連菌感染症患者の報告数(全数報告)の年次別推移を示します。2024年、報告数は例年に比べて急峻ですね。怖いです。
しかし、ここはひとつ落ち着いて敵情分析してみましょう。
劇症型溶連菌感染症(streptococcal toxic shock syndrome:STSS)は、急激かつ劇的な症状の進行を特徴とし、致命率の高い感染症です。
報告にもよりますが、致死率は30%程度と言われており、感染症法に基づいて、診断した医師は届け出が必要となります。
届出に必要な要件は、ショック症状に加えて、肝不全、腎不全、急性呼吸窮迫症候群、播種性血管内凝固症候群、軟部組織炎、全身性紅斑性発疹、中枢神経症状のうち2つ以上をともない、かつ通常無菌的な部位(血液など)等からβ溶血を示す連鎖球菌が検出されることであり、要件を満たすと診断された場合、届出対象となります。

STSSの病原菌となるのは、A群のほか、B群、C群、G群の溶連菌などがあります。
日常生活で有名(?)な溶連菌はA群で、保育所や幼稚園、学校で流行しているのは、このタイプです。喉が痛かったり発熱したり発疹が出たり嘔吐があったり咳洟があったり目が充血したりいろいろな症状が出て、診断に困ったりします。
はじめのグラフにも示しましたが、このところ日本において、A群溶連菌(GAS:Group A Streptcoccus)によるSTSSやGAS咽頭炎症例が増加しつつあります。
A群溶連菌は、それが持つ病原因子の「M蛋白」の種類による分類が行われますが、最も多く検出されるのは「M1型株」というタイプです。
2011年以降、英国にて、M1株の中でも、特徴的な遺伝子変化を持つ系統=M1UK系統株が増加し、欧州、北米、豪州等ではこのUK系統株がM1株の中での主要な分離系統となっています。UK系統株は、UK系統株ではないM1型株と比較し、発赤毒素の産生量が約9倍多く、伝播性も高いと言われています。
国立感染症研究所によると、2018~2023年にSTSS患者さまから分離収集されたGAS株のうち、M1株は28.3%、うちUK株は23.3%でした。
最新の2024年1月1日~3月25日までの報告では、M1UK/M1=43/54(GAS 92例)と高率となっており、今後の動向が注目されています。
さて、ここまで読んでくださった方、もやもやした疑問をお持ちでしょう。その疑問にお答えしましょう。ただし、すっきりとした答えではありません。
日本では前述の「STSS」を統計分析の対象としているのに対して、多くの国外では、対象が少し違います。
日本では「症状が大変!!」な「STSS」が対象ですが、国外では、「本来無菌的な部位(血液など)からのGASの検出」のみを症例定義とした「侵襲性A群溶血性連鎖球菌(iGAS:invasive Group A Streptococcus)感染症」を集計している国が多い、ということが前提としてありますので、比較検討の土俵に少し相違があります。
「このところ地球上に増えている(と思われる)M1UK系統株は従来のM1株と比較して発赤毒素の産生量が約9倍多く」「伝播性も高い」。「日本でも「STSS」が増えている傾向にあり、やはりM1UK系統株の検出も増えているようだ」=「もう絶望的だ!!」
とは思われませんように。
2022年から2023年にかけての欧州でのiGAS感染症の増加とM1UK系統株の増加の間に疫学的な関連性は見られなかったと報告されています(ECDC,Communcable Disease Thrats Report,Week 19,7-13 May 2023)。また、同時期の報告では、スペインからも同様の報告があります。
が、舌の根も乾かぬうちに述べますと、ベルギー、ドイツ、アルゼンチンからの報告では関連性が示唆されています。
上げたり下げたり忙しいですが、まあ自分たちでできるマスク手洗いなどの感染対策はしっかりやりましょう、というお話でした。アディオス。
百日咳とワクチン 2019.06.20
「百日咳」。割と有名な病名ですね。咳が長く続いてしんどい、咳で吐くことも多い、病院行っても咳が治らなくて難儀した、等。
しかし、百日咳の怖さは、「咳が長く続く」ことにはありません。合併症として肺炎や痙攣、脳症などを引き起こし、特に新生児やワクチン未接種の乳児が罹患すると、咳が明らかでないまま無呼吸発作を生じ、命が脅かされる危険性のある疾患です。
2018年から、百日咳は「全数把握対象疾患」となり、一定の診断基準を満たした百日咳患者を診断した全ての医師は、国に届け出ることとなりました。それ以前は、全国約3,000の小児科定点医療機関からのみの報告であったため、百日咳の全体状況を把握することは困難でした。
そこで解ってきたことがあります。
2018年の一年間に報告された百日咳について見てみましょう。

届け出基準を満たした百日咳患者数は11,190例で、年齢別では7歳をピークとした5~15歳未満(64%)、30~50歳代の成人(16%)、6か月未満児(5%)、等となっています。
問題は、患者全体の58%の方は百日咳含有ワクチンを規定通り4回接種している、という点にあります。5~15歳の年齢に限定すると、81%の方が4回接種しているのです。
これは何を意味するのでしょう?
「ワクチンが効いていない」のではありません。「接種後に時間が経ち、効果が減弱している」のです。
日本では、百日咳含有ワクチンを生後3か月から接種を開始し、計4回、1歳半頃で接種を終了します。米国では、4回接種ののち、就学前(4~6歳)と11~12歳時に追加接種しています。
2018年8月、「日本小児科学会が推奨する予防接種スケジュール」で就学前の接種が追加となり(任意接種)、また、11~13歳未満に接種する二種混合ワクチン(ジフテリア・破傷風)の代わりに三種混合ワクチンでも接種できる(この場合、任意接種)ことも示されました。
ときに重症化し、日常生活、学校生活に大きく影響しかねない百日咳。
ポリオについても同様で、ワクチン効果が減衰する前の、就学前の追加接種(任意)が有効です。
ワクチンの追加接種のご相談は、かかりつけ医療機関まで。
参考URL:日本小児科学会https://www.jpeds.or.jp/
隠れインフル!?
このところ、「隠れインフル」なる病気についてよく質問されます。
そこで、今回のふくこど新聞は、「隠れインフル特集」です。
ゲストに、人気沸騰中の隠れインフルさんをお迎えし、お話を伺いました。
―本日は、全国を飛び回ってご活躍中で、非常にお忙しいところ、お時間をいただきましてありがとうございます。よろしくお願いいたします。
「よろしくお願いいたします。」
―早速ですが、昨今、テレビやネットで話題の「隠れインフル」、これは、ご専門の立場からはどういったものでしょうか?
「はい。インフルエンザは、A型、B型、C型とありますが、実際に問題となるのはA、Bのふたつの型です。ワタクシは、専門が「隠れ」ということになっていますが、本職はA型です。「隠れ」には、B型が本職の方もいます。この、A、Bの型を症状から区別することは不可能です。」
―A型は熱が高い、とか・・・。
「最高体温は一般的にA型で高く、B型で低いと考えられてきましたが、ある流行年の研究で、型による差はあまり明らかではなかった、という調査結果もありますので、一概には言えません。
さて、インフルの立場から言わせていただくと、『隠れインフル』などという病気は、存在しません。」
―存在しないのですか?
「その通り。存在しません。『隠れインフル』を医学的に明確に定義したものはなく、敢えて言えば『いままで思われてきたインフルエンザ症状の典型的な概念から外れ、発熱などの症状が軽度で、まさかインフルであるとは本人、家族、周囲の者も気付かずに過ごしているもの』ということでしょうか。
インフルと気付かずに過ごすのですから、感染源として非常に問題です。」
―いままではそのようなインフルエンザはなかったのですか?
「ワタクシが、先ほど、『隠れインフル』などという病気は存在しない、と申し上げましたが、ある事象は、名前が付けばカタチを成す、ということだと思います。
以前から、例えば高齢者ではインフルでも高熱率が低い、ワクチン接種者では重症化しにくい、ちうことが知られていましたし、迅速検査が広く用いられるようになったために、実は、元気に走り回っている微熱のみのお子さまにもインフルエンザはたくさん居る、ということが知られるようになってきました。これらを『隠れインフル』と命名した,ということなのでしょう。
なお、名づけ関連では、切り口は違いますが、『競走馬名から見た名づけの音象徴』という、言語学に関する優れた論文が発表されましたので、ぜひご一読ください(K.Fukushima,2018)。」
―いまのお話ですと、微熱程度でもインフルエンザはあり得る、走り回って元気そうに見える児にもインフルエンザは居る、気付かずに周囲にばら撒いていることもある、ということでしょうか?
「おっしゃる通りです。普段と様子が少しでも違うようであれば、春までの流行期には、常にインフルを考えて対応する、ということが大切です。
参考までに、Kawaiらによるインフルエンザの最高体温についての調査結果を下に挙げておきます。上段がA型、下段がB型で、体温に案外幅があることにお気づきだと思います。」

<A型インフルエンザの最高体温>

<B型インフルエンザの最高体温>
―最後に、読者の方に一言メッセージをお願いします。
「我々インフルは、逃げも隠れもいたしません。春まで、与えられた使命を粛々とすすめてまいりますので、皆さま方のご理解とご協力をよろしくお願いいたします。」
―隠れインフルさん、本日はお忙しいところ、ご丁寧なお話をありがとうございました。益々のご活躍を期待しております。
「こちらこそ、ありがとうございました。」
編集後記)
インタビューは、市内某小児科クリニックで行われましたが、隠れインフルさんは、終始にこやかに謙虚にお話しされていました。人気の理由の一端を垣間見たような気がしました。
それでは、皆さま、ごきげんよう。
アンケートにご協力ありがとうございました
先日、当院を受診された患者さまにご協力いただき、「病診連携」についてのアンケートを実施しました。ご病気でご心配のところ、ありがとうございました。
7月2日(土)に、「第57回アレルギーQ&A研究会」が薬業年金会館で開催されました。同会は、アレルギー疾患をいろいろな切り口から研究する会なのですが、今回のテーマは「気管支喘息の病診連携を考える」というものでした。
喘息のお子様をお持ちのご家族が、よりよい毎日を過ごせるように・・・。
そのためにはどのような課題があるのかを、専門病院、地域基幹病医院、急性期病院、そしてかかりつけ医、のそれぞれの立場から考えよう、という試みです。

今回、「かかりつけ小児科」の立場から、その課題を論じるように、とのご指名を受け、みなさまにご協力いただいたような次第でした。
『「病診連携」という言葉を知っていますか?』
約60名の方に伺った結果は以下の通りでした。

第三次医療法改正により、病院と診療所の役割分担が示されたのは、もう約20年前でした。しかし、現状では、心配を抱える患者さまは検査機器やスタッフが充実している「病院」に集中し、結果、病院そのものがパンク寸前となっているのが実情です。
「病診連携」という考え方は、それが必要である状態の患者さまは「病院」が診断、治療し、病状が安定したのちは「かかりつけ医」が診療し、状態に変化があれば再び「病院」で精査、治療する・・・というものです。
そのことで、「医療資源」-検査機器や人材といった、医療に必要な構成成分-を有効に活用することができ、それは結局、患者さまのよりよい日常生活に繋がることになります。
それを進めるためには、かかりつけ医の力量が問われており、患者さまと医療機関の信頼関係の構築が肝要です。
ふくこど、これを機にひとつ、頑張ります。

B型肝炎ワクチン
平成28年10月から、B型肝炎ワクチンが定期接種となりました。
0歳児(標準的接種は2か月から)が対象ですが、国の予算等の関係で、定期接種の対象者は、平成28年4月1日生まれからの児となります。
3回の接種が必要ですが、若年層を中心に、性的接触等の濃厚接触により、感染者が増加する傾向にあり、任意接種対象であっても、進んで接種するようにしましょう。
詳しくは当院スタッフまで。

出席停止期間について
平成24年4月から、学校保健安全法(いわゆる「学校保健法」)の施行規則の改正に伴い、登校停止期間が変更されています。日常よく遭遇する疾患について記します。
インフルエンザ
改正前:解熱後2日を経過するまで
改正後:発症した後5日を経過し、かつ、解熱した後2日(幼児にあっては3日)
百日咳
改正前:特有の咳が消失するまで
改正後:特有の咳が消失するまで、または5日間の適正な抗菌性物質製剤による治療が終了するまで
流行性耳下腺炎(おたふくかぜ)
改正前:耳下腺の腫脹が消失するまで
改正後:耳下腺、顎下腺または舌下腺の腫脹が発現した後5日を経過し、かつ、全身状態が良好になるまで
インフルエンザについては、平均すると以前に比べて登校停止期間が長くなり、本人の療養期間はもちろん、「周囲への感染源となる」という観点からも、必要最低限の法的な登校停止期間が設定されたことになると考えます。
百日咳は、有効な抗生剤投与により、「咳が続いている」期間よりも短い期間で排菌期間―菌を周囲にばらまく期間―は終焉する、という点から設定されました。
おたふくかぜ、これは以前から悩みのタネでした(笑)。「耳下腺の腫脹が消失するまで」とされていましたが、それだと長い児で2~3週間かかることもあって、ナカナカいろいろ大変でした。また、「じゃあ耳下腺と同じような性質をもつ顎下腺ならどうなんだ!?」という素朴な疑問にも答えていなかった法律でもあったので、今回はわかりやすくなりましたね。ただし、「腫脹発現から5日を経過」した後にでも、合併症―髄膜炎 等―は生じうるので、登校可能になってもしばらくは油断しないようにしましょうね。
